-
Главная

-
Органы дыхания

- Астма
Последнее обновление: 11 апреля 2024 г.
Астма: ваше полное руководство по управлению и лечению
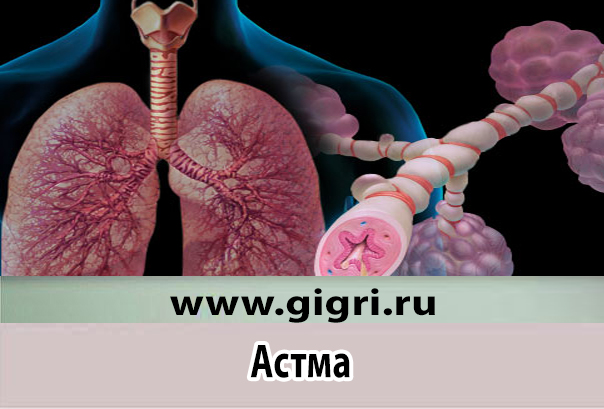
Что такое астма?
Термин астма происходит от греческого языка и означает беспокойство. Это хроническое (т.е. длительно протекающее) приступообразное воспалительное заболевание дыхательных путей, которое связано с повышенной чувствительностью бронхов к различным раздражителям (так называемая бронхиальная гиперреактивность). Типичные астматические симптомы включают хрипы , кашель , стеснение в груди, одышку и одышку. Они часто возникают ночью и в ранние утренние часы.
Отличительной чертой астмы является то, что симптомы проходят, по крайней мере частично, либо сами по себе (спонтанно), либо после приема определенных лекарств. Астматики также часто меняют стадию своего заболевания: после бессимптомного периода, например, могут наблюдаться временные периоды кашля и одышки или даже острый приступ астмы. Различают аллергическую астму, неаллергическую (внутреннюю) астму и смешанную астму.
Бронхиальная астма. Причины.
Что происходит в бронхах астматика?
У астматиков в нижних дыхательных путях (бронхах и бронхиолах) наблюдается постоянное состояние воспаления и защиты , которое дополнительно усиливается определенными воздействиями (триггерами). Вследствие частых воспалений бронхи астматика сверхчувствительны и на фактически безобидные раздражители реагируют бурной защитной реакцией: спазматически сжимаются, слизистые оболочки в стенках бронхов отекают и нередко образуют чрезмерное количество густой слизи. Это приводит к свистящему и жужжащему звуку, сухому кашлю с густой, стеклообразной слизью, которую трудно откашлять, стеснению в груди и одышке.
В результате диаметр бронхов сужается, и воздух больше не может свободно входить и выходить (обструкция). Это перегружает дыхательные мышцы, что является основной причиной одышки. Кроме того, астматикам затруднен выдох. После каждого вдоха в легких остается немного больше воздуха, чем обычно, пока не будет достигнут новый баланс. В результате с каждым вдохом легкие немного больше раздуваются (острая эмфизема легких ). Это также затрудняет дальнейший вдох : чем меньше использованного воздуха, который на самом деле необходимо выдохнуть, может выйти из легких, тем меньше места в легких остается для вдыхания свежего воздуха. Хотя легкие и наполняются воздухом, эта дополнительная порция воздуха, так сказать, не пригодна для дыхания. Это усиливает одышку.
Вы можете получить хорошее представление о том, что должен чувствовать астматик во время приступа астмы, если попробуете несколько минут дышать через соломинку. Вдох через соломинку еще возможен, но выдохнуть через соломинку достаточно быстро практически невозможно. Через некоторое время вы остановитесь из-за одышки.
Из-за сужения нижних дыхательных путей общее удлинение выдоха приводит к большему трению и, следовательно, к увеличению шумов потока: отчетливо слышны свист (врач называет это хрипами) и жужжание.
Постоянное воспаление и защита дыхательных путей не вызывают у астматиков постоянных симптомов. Иногда они поражаются незначительно или вообще не страдают. Только контакт с возбудителем вызывает и усиливает астматические симптомы, а также может спровоцировать приступ астмы . При астме должны сойтись две вещи: постоянная готовность к развитию воспаления и внешнее воздействие (триггер), которое усиливает (запускает) существующее воспаление и, таким образом, вызывает симптомы, типичные для астмы.
Различают следующие триггеры астмы:
- Триггер аллергической астмы
- Триггер неаллергической астмы
- Триггер для всех форм астмы
- Триггер аллергической астмы
- Аллергическую (или внешнюю) астму вызывают фактически безобидные вещества, на которые у астматика возникает аллергическая реакция (аллергены), например:
- Аллергены домашних животных (шерсть животных, перья птиц)
- Экологические аллергены (пыльца деревьев и трав)
- Бытовые аллергены (фекалии пылевых клещей и споры плесени)
- Определенные продукты
- Некоторые лекарства
- Химические вещества (аллергические и неаллергические)
- Профессиональные аллергены
- Триггер неаллергической астмы
- Вирусные инфекции
- Бактериальные инфекции
- Определенные, в основном профессиональные вещества
Триггер для всех форм астмы
Все астматики реагируют на неспецифические раздражители в виде усиления астмы или обструкции. К таким стимулам относятся:
- Инфекции верхних и нижних дыхательных путей
- Физические нагрузки (астма напряжения)
- Психологическое напряжение и стресс в результате вызванного этим учащенного дыхания (гипервентиляция). Вопреки предыдущей информации, психологических конфликтов, вызывающих астму, не существует!
- Холод (туман, холодный воздух)
- Загрязнения воздуха в окружающей среде (выхлопные газы, такие как диоксид азота и серы, озон, пыль, также возникающие в результате вихря при уборке дома)
- Табачный дым (активное и пассивное курение )
- Некоторые лекарства (аспирин, нестероидные противовоспалительные препараты, бета-блокаторы)
Факторы риска астмы
- Определенные обстоятельства и состояния особенно часто встречаются у астматиков и поэтому считаются факторами риска, о которых обычно спрашивает врач. Большинство из следующих факторов риска связаны с аллергической астмой, только некоторые (например, курение ) применимы ко всем астматикам:
- Заболевания в семье: Члены семьи также страдают астмой и/или аллергией (например, сенной лихорадкой или нейродермитом).
- Недостаточный вес при рождении. Дети, рожденные с недостаточным весом, несколько чаще заболевают астмой, чем дети, имеющие нормальный вес при рождении.
- Болезни в детстве: В детстве заболевший страдал аллергией, нейродермитом, колыбелью или экземой (это повторяющиеся зудящие участки кожи).
- Курящие родители. Дети курящих родителей (особенно матерей) гораздо чаще страдают от свистящего дыхания и других проблем с дыханием, даже когда они маленькие. У них больше шансов заболеть астмой, чем у детей некурящих родителей.
- Чрезмерная гигиена, способствующая возникновению аллергии
- Частые инфекции, вызванные (неизвестными или новыми) вирусами
- Раннее отлучение от груди
Аллергические заболевания, такие как сенная лихорадка, нейродермит и аллергическая астма, относятся к атопическим формам и связаны с избыточным образованием иммуноглобулинов (антител Ig E) против аллергенов окружающей среды, которые сами по себе безвредны . Склонность к аллергии генетически детерминирована и является одним из сильнейших факторов риска астмы, особенно у детей. Однако точное взаимодействие между наследственной склонностью к генетической аллергии и другими факторами (например, частыми инфекциями или стрессовыми раздражителями, диетой), которые возникают в первые годы жизни и могут привести к воспалению дыхательных путей, а затем, в конечном итоге, к астме, только начинает пониматься.
Первые признаки Астмы
Стеснение в груди, боль за грудиной и сухой кашель часто являются началом приступа астмы. Другие начальные признаки включают затруднение дыхания при разговоре и/или в покое, шумы при выдохе , увеличение частоты дыхания до 20 вдохов в минуту и частоты сердцебиения до более чем 100 ударов в минуту.
Типичными симптомами астмы являются:
- Одышка возникает урывками, чаще ночью и рано утром.
- В частности, выдох затруднен и занимает больше времени, чем обычно.
- Одышка
- Свистящие или гудящие дыхательные шумы (хрипы)
- Стеснение в груди
- Приступообразный сухой кашель
- В легких случаях часто возникает лишь сухой раздражающий кашель.
- Сухой кашель со стеклообразной, вязкой слизью, которую трудно откашливать, может, но не всегда должен присутствовать. После острого ухудшения состояния может развиться так называемый продуктивный кашель с большим количеством слизи, особенно у хронических больных астмой.
Симптомы вызываются и усиливаются определенными триггерами. Обычно бессимптомный период между двумя приступами врач называет интервалом. На более поздних стадиях заболевания одышка и кашель между приступами становятся более частыми. Признаки заболевания обычно появляются периодически, их выраженность и тяжесть колеблются.
Соответственно, показатели функции легких у астматиков часто различаются. Эта так называемая вариабельность пиковой скорости потока также является типичной особенностью астмы. Что характерно для астмы, так это то, что симптомы одышки можно (по крайней мере частично) обратить вспять с помощью некоторых лекарств от астмы. Это отличает астму от других (обструктивных, т. е. сужения дыхательных путей) заболеваний легких, которые также вызывают одышку, таких как эмфизема легких и хронический обструктивный бронхит. При аллергической астме астматические симптомы обычно возникают всего через несколько минут после контакта с веществом, вызывающим аллергическую реакцию (аллергеном). Через 6-10 часов в половине случаев возникает второй приступ симптомов.
У детей при дыхании возникают втягивания кожи в грудной клетке.
Различные проявления заболевания
В зависимости от возникающих симптомов различают:
- Приступ астмы: во время приступа симптомы усиливаются в течение нескольких часов. Они могут быстро или постепенно привести к тяжелому ухудшению состояния больного (острому ухудшению состояния) и, без лечения, даже к смерти.
- Астматический статус: это приступ астмы, который продолжается, несмотря на применение всех доступных лекарств (кортизон, бета-2-симпатомиметики и/или теофиллин) и длится более 24 часов.
- Постоянная астма: заболевшие страдают хроническими (т.е. продолжающимися от нескольких недель до нескольких лет) симптомами различной степени тяжести.
- Наиболее тяжелые приступы: они приводят к потере сознания в течение нескольких минут, но, к счастью, очень редки.
Характеристика тяжелого приступа астмы и «астматического статуса»
Первые признаки:
- Стеснение в груди, боль за грудиной и сухой кашель часто являются началом приступа астмы. Другие начальные признаки включают затруднение дыхания при разговоре и/или в покое, шумы при выдохе, увеличение частоты дыхания до 20 вдохов в минуту и частоты сердцебиения до более чем 100 ударов в минуту.
- Типичными симптомами астмы являются:
- Одышка возникает урывками, чаще ночью и рано утром.
- В частности, выдох затруднен и занимает больше времени, чем обычно.
- Одышка
- Свистящие или гудящие дыхательные шумы (хрипы)
- Стеснение в груди
- Приступообразный сухой кашель
- В легких случаях часто возникает лишь сухой раздражающий кашель (см. вариант астмы ).
- Сухой кашель со стеклообразной, вязкой слизью, которую трудно откашливать, может, но не всегда должен присутствовать. После острого ухудшения состояния может развиться так называемый продуктивный кашель с большим количеством слизи, особенно у хронических больных астмой.
Симптомы вызываются и усиливаются определенными триггерами.
Обычно бессимптомный период между двумя приступами врач называет интервалом. На более поздних стадиях заболевания одышка и кашель между приступами становятся более частыми. Признаки заболевания обычно появляются периодически, их выраженность и тяжесть колеблются.
Соответственно, показатели функции легких у астматиков часто различаются. Эта так называемая вариабельность пиковой скорости потока также является типичной особенностью астмы. Что характерно для астмы, так это то, что симптомы одышки можно (по крайней мере частично) обратить вспять с помощью некоторых лекарств от астмы. Это отличает астму от других (обструктивных, т. е. сужения дыхательных путей) заболеваний легких, которые также вызывают одышку, таких как эмфизема легких и хронический обструктивный бронхит.
При аллергической астме астматические симптомы обычно возникают всего через несколько минут после контакта с веществом, вызывающим аллергическую реакцию (аллергеном). Через 6-10 часов в половине случаев возникает второй приступ симптомов. У детей при дыхании возникают втягивания кожи в грудной клетке.
Различные проявления заболевания
В зависимости от возникающих симптомов различают:
- Приступ астмы: во время приступа симптомы усиливаются в течение нескольких часов. Они могут быстро или постепенно привести к тяжелому ухудшению состояния больного (острому ухудшению состояния) и, без лечения, даже к смерти.
- Астматический статус: это приступ астмы, который продолжается, несмотря на применение всех доступных лекарств (кортизон, бета-2-симпатомиметики и/или теофиллин) и длится более 24 часов.
- Постоянная астма: заболевшие страдают хроническими (т.е. продолжающимися от нескольких недель до нескольких лет) симптомами различной степени тяжести.
- Наиболее тяжелые приступы: они приводят к потере сознания в течение нескольких минут, но, к счастью, очень редки.
Характеристика тяжелого приступа астмы и «астматического статуса»
- Одышка
- Быстрое, но поверхностное дыхание (более 25 вдохов в минуту)
- Дополнительное использование вспомогательных дыхательных мышц (это части мышц груди, спины и плечевого пояса, которые пациент задействует помимо обычных дыхательных мышц за счет увеличения дыхательного усилия)
- Неспособность говорить длинные предложения
- Сильно спазмированные бронхи с отсутствием или очень ослабленным дыханием («тихие легкие»)
- Парадоксальный пульс
- Нарушения сознания, беспокойство.
- Недостаток кислорода (синеватые ногтевые пластины и губы).
Четыре стадии болезни
Чтобы объективно оценить тяжесть астмы, врачи различают четыре стадии заболевания – в зависимости от того, как часто и какие симптомы испытывает пациент. В соответствии с действующими рекомендациями недавно было проведено различие между уровнями терапии астмы:
| Уровень 1: |
Легкая, случайная (перемежающаяся) астма: Симптомы: кратковременные, максимум 1 раз в неделю. Ночные жалобы: менее 2 раз в месяц. Пиковая скорость потока (ПСВ или ОФВ1): более 80% целевого значения. Значения PEF колеблются менее чем на 20% от целевого. В промежутке: отсутствие симптомов, нормальная функция легких, отсутствие дыхательной обструкции. |
| Уровень 2: |
Легкая, персистирующая (слегка персистирующая) астма: Симптомы: чаще одного раза в неделю, но не ежедневно. Ночные жалобы: более 2 раз в месяц. Симптомы влияют на сон и ограничивают работоспособность. Пиковая скорость потока (ПСВ или ОФВ1): до 80% целевого значения. Значения ПСВ колеблются менее чем на 20-30% целевого значения. В интервале: нет обструкции дыхания. |
| Уровень 3: |
Умеренная, персистирующая (умеренно персистирующая) астма : Симптомы: ежедневно. Ночные жалобы: чаще одного раза в неделю.Жалобы влияют на физическую активность и сон. Пиковая скорость потока (ПСВ или ОФВ1): снижается до 60-80% от целевого значения. Значения ПСВ колеблются менее чем на 20-30% от целевого значения. |
| Уровень 4: |
Тяжелая, персистирующая (тяжелая персистирующая астма): Жалобы: постоянные, т.е. постоянные симптомы различной интенсивности в течение дня и ночи. Часто наблюдаются ухудшение и ночные симптомы. Физическая активность существенно ограничивается. Пиковая скорость потока (ПСВ или ОФВ1 ): ниже 60% целевого значения утром. Значительные суточные колебания: значения ПСВ колеблются более чем на 30%. |
Диагностика
Если вы подозреваете астму, врач сначала попытается выяснить, действительно ли у вас астма или за вашими симптомами стоит другое заболевание. Это включает в себя сбор анамнеза (опрос о ваших предыдущих заболеваниях, семейном анамнезе заболеваний и истории вашей жизни) и общий медицинский осмотр. Всегда следует проводить исследование функции легких (измерение пиковой скорости потока и спирометрию, включая тест на бронхоспазмолиз и бронхиальную провокацию). Помимо обследований на наличие аллергии ( аллергологическое обследование), существуют и другие методы (рентгенография, анализ газов крови, диагностика мокроты и др.), которые помогают врачу подтвердить или опровергнуть свои подозрения.
 Легочный функциональный тест
Легочный функциональный тест
Функциональные тесты легких используются для выявления астмы, а также для проведения «инвентаризации» ваших легких, на которую ваш врач может ссылаться при последующих осмотрах и по которой он может оценить успех лечения. Это позволяет определить, нарушен ли дыхательный поток сужением бронхов и какой именно тип ограничения дыхания имеется. При астме особенно затруднен выдох, возникает так называемая обструкция. Поэтому особый интерес представляют экспираторная мощность (количество воздуха, которое больной может выдохнуть со всей силой и максимально быстро) и количество воздуха, удерживаемого в легких (остаточный объем). Для измерения подходят два метода: измерение пиковой скорости потока и спирометрия
Пикфлоуметр – это удобный прибор, в который дуют со всей силы после глубокого вдоха. Термин «пиковый поток» происходит из английского языка и в переводе с немецкого означает «самое сильное течение». Пикфлоуметр измеряет максимально возможную скорость потока выдыхаемого воздуха – так называемый пиковый поток. Это примерно сравнимо с потоком дыхания, с которым вы задуваете свечу. При измерении важен не длинный выдох, а максимально мощный и быстрый выдох. Соответствующее измеренное значение считывается с устройства и выражается в процентах от целевого значения (которое соответствует личному наилучшему значению) для целей сравнения. Вы можете и должны проводить регулярные измерения пиковой скорости самостоятельно дома.
Что типично для астматиков, так это то, что тяжесть их симптомов часто меняется: степень сужения дыхательных путей , то есть сопротивление дыхательных путей и, следовательно, также их пиковые значения скорости потока, часто колеблются вперед и назад. Эта так называемая вариабельность пикового потока уже почти так же важна в англоязычных странах, как отличительный признак астмы, как и измеренные значения спирометрии. Вариабельность вашей личной пиковой скорости можно наглядно проиллюстрировать, если вы объедините значения, измеренные в течение дня (утром после пробуждения, в полдень и вечером) и внесете их в таблицу протокола пиковой скорости, чтобы создать кривую вашей пиковой скорости. поток – представляет значения.
Спирометрию проводит ваш семейный врач. Вы дуете через мундштук в устройство, называемое спирометром, которое измеряет силу, с которой вы вдыхаете и выдыхаете, а также количество вдыхаемого воздуха. Особый интерес здесь представляет значение так называемой односекундной емкости или второго воздуха (ОФВ1 = объем форсированного выдоха за одну секунду). Чем сильнее сужаются ваши бронхи, тем меньше воздуха вы можете выдохнуть за секунду. У астматиков следует регулярно измерять односекундную емкость. Эти измерения используются для мониторинга прогресса заболевания. Сравнивая значения старых и более поздних исследований, можно отслеживать возможные изменения в дыхательных путях в течение более длительного периода времени.
Если измерения пиковой скорости или спирометра проводятся в то время, когда у вас нет симптомов, показатели функции легких могут быть совершенно нормальными, даже если вы на самом деле астматик и в вашем анамнезе уже есть признаки астмы (одышка). Тогда есть возможность провокационной пробы у специалиста (пульмонолога). Чтобы проверить, можно ли устранить типичную для астмы одышку, проводят дополнительные спирометрические исследования: измерение при физической нагрузке (особенно у детей) и измерение после приема лекарств от астмы (проба бронхоспазмолиза).
Провокационный тест
Для этого в возрастающих дозах вдыхают эндогенное вещество (метахолин, гистамин ), которое чаще встречается у астматиков. Астматик тогда реагирует легким сужением бронхов, которое можно измерить по функции легких. Этот легкий приступ астмы, вызванный этим веществом, быстро проходит в течение 30-60 минут.
Стресс тест
У многих астматиков физическая нагрузка вызывает сужение бронхов, особенно когда воздух сухой и холодный. Для пострадавших измерение, проведенное во время физической нагрузки (например, при езде на велосипеде на эргометре), будет хуже, чем первое измерение, проведенное без какого-либо напряжения.
Тест на наркотики (тест на бронхоспазмолизис)
Спирометрия до и после приема бронходилататоров часто позволяет сделать достоверные выводы о причине нарушения дыхания. Так называемые бронхолитики (например, сальбутамол или фенотерол, которые представляют собой бета-2-симпатомиметики короткого действия) вызывают у астматиков расширение суженных бронхов. После вдыхания такого лекарства через 15 минут снова измеряется функция легких (ОФВ1 ) на спирометре. Если это значение лучше измеренного ранее (более чем на 200 мл и увеличилось не менее чем на 15% по сравнению с исходным значением), то препарат явно вам помог и подозрение, что вы страдаете бронхиальной астмой, подтверждается.
Чтобы отличить астму от другого респираторного заболевания со схожей одышкой - так называемой ХОБЛ - (или выяснить, будут ли ингаляционные стероиды полезны у больных ХОБЛ или нет), аналогичный тест можно провести с другой группой препаратов. (глюкокортикостероиды – сокращенно «стероиды», которые также включают кортизон). Для этого пациенты вдыхают определенное лекарство (например, дипропионат беклометазона или буденозид, флутиказон, мометазон) каждый день в течение как минимум 4 недель или принимают препарат кортизона в виде таблеток в течение примерно 10–14 дней. В то время как астматики обычно очень хорошо реагируют на эту краткосрочную терапию, пациенты с ХОБЛ делают это только в 10-20% случаев.
Плетизмография всего тела (плетизмография тела, большая функция легких)
Еще более точные значения для обнаружения обструкции или чрезмерного раздувания дыхательных путей, а также дополнительную производительность легких можно отобразить с помощью бодиплетизмографии. Во время этого обследования, которое проводит пульмонолог (пульмонолог), также измеряется скорость потока воздуха для дыхания. Разница, однако, в том, что вы сидите в специальной стеклянной кабине (похожей на телефонную будку) и дуете в тамошнее устройство. Еще одним преимуществом этого обследования является то, что его можно проводить частично независимо от сотрудничества пациента, то есть его также можно проводить с пожилыми людьми или детьми. Кроме того, дыхательный маневр возможен без каких-либо особых усилий и поэтому является ценным дополнением к принудительному дыхательному маневру. Наконец, стоит отметить, что это единственный способ измерить так называемый остаточный объем, т. е. долю воздуха, которая остается в легких после полного выдоха. Это, в свою очередь, имеет огромное значение для долгосрочной оценки астмы и ХОБЛ.
Терапия
Астму пока невозможно вылечить, но в большинстве случаев ее можно легко вылечить. Для лечения астмы доступны различные терапевтические средства. Их цель — обеспечить пациентам, страдающим астмой, возможность как можно более нормально участвовать в повседневной жизни.
В принципе, хорошее лечение состоит из четырех столпов:
- Лекарства от астмы для облегчения симптомов и контроля приступов астмы, при этом пациент должен научиться надежно и правильно использовать свои лекарства, чтобы они могли оказать полный эффект.
- Избегание триггеров астмы (избегание аллергенов и избегание триггеров).
- Хорошее обучение пациентов с астмой и применение полученных знаний в повседневной жизни.
- Течение заболевания контролируется врачом (в зависимости от тяжести, например, каждые три месяца для проверки симптомов, функции легких , соблюдения плана терапии и затем, при необходимости, корректировки лечения в зависимости от прогресса).
Лечение должно быть направлено на оптимальный или наилучший контроль астмы за счет уменьшения воспаления в дыхательных путях и должно преследовать следующие цели:
Свобода от симптомов или периоды без приступов в течение как можно более длительного времени.
- Спокойный ночной сон (без приступов кашля и одышки)
- Самые редкие эпизоды ухудшения состояния
- Если возможно, не требуется неотложной помощи.
- Минимально возможный расход лекарств (прежде всего, если это возможно, отсутствие дополнительного использования экстренных лекарств, таких как быстродействующие бета-2-симпатомиметики)
- Нормальная функция легких или наилучшие возможные значения пикового потока, при этом измеренные значения должны колебаться менее чем на 20% (или как можно меньше) в течение дня
- Максимально неограниченная производительность и участие в повседневной жизни.
- Также разрешить занятия спортом или другие физические нагрузки
- Как можно меньше побочных эффектов от лекарств
- Обеспечение нормального роста и развития (психологического, физического и интеллектуального) детей
В рамках медикаментозной терапии эти темы более подробно обсуждаются ниже:
 Ингаляционные препараты
Ингаляционные препараты
Большинство активных ингредиентов, содержащихся в лекарствах от астмы , теперь можно вдыхать (=вдыхать). При вдыхании активный ингредиент попадает непосредственно в дыхательные пути. Таким образом, активный ингредиент эффективен в очень небольших количествах, поэтому ингаляция обычно оказывает меньшую нагрузку на организм, чем прием таблеток.
Медикаменты
Существует два типа лекарств для успешного лечения астмы: так называемые «обезболивающие» и «контролеры».
Средство облегчения боли: необходимое или экстренное лекарство для облегчения симптомов.
Острые симптомы астмы можно устранить с помощью так называемых бета-2-симпатомиметиков (также называемых бета-2-агонистами). Это адреналиноподобные вещества, которые расслабляют напряженную мускулатуру бронхов (бронходилятаторы), в результате чего суженные, мелкие и средние воздушные ветви (бронхи) снова расширяются. Кроме того (хотя и с небольшим эффектом), они также способствуют улучшению выведения бронхиальной слизи. Бета-2-симпатомиметики борются с симптомами, а не с причиной астмы, поскольку они не обладают противовоспалительным действием. Это означает, что они не могут повлиять на частоту и тяжесть симптомов и не могут остановить прогрессирование заболевания. Они также не оказывают никакого влияния на количество смертей от астмы.
Контроллер: долгосрочное лечение для долгосрочного контроля.
Это лекарства, которые подавляют постоянное воспаление дыхательных путей и, таким образом, действуют против причины астмы. Они вызывают уменьшение отека, образования слизи и хронического воспаления в бронхах, хотя их эффект проявляется не сразу, а лишь через определенный промежуток времени. В этом отношении контролеры оказывают профилактический и долгосрочный эффект.
Обе разновидности, облегчающие и контролирующие, важны для лечения астмы, и их следует принимать с осторожностью. Пациент сразу же получает пользу от эффекта быстродействующих средств. Тем не менее, контролирующие средства так же важны, как и профилактические лекарства, поскольку они гарантируют, что в долгосрочной перспективе симптомы и приступы астмы будут возникать реже и менее серьезно. Благодаря контролерам эпизоды ухудшения состояния, госпитализации и смерти происходят реже. В частности, глюкокортикостероиды (такие как кортизон ) выводят из строя тучные клетки и таким образом ослабляют гиперчувствительность бронхов. Кроме того, глюкокортикостероиды усиливают эффект средств, облегчающих симптомы (бета-2-симпатомиметики), поэтому прием этих лекарств по мере необходимости можно уменьшить или полностью прекратить в течение периода лечения. Поэтому контроллеры всегда следует принимать регулярно, даже при отсутствии симптомов, чтобы лучше подготовиться к худшим временам.
Облегчающее лекарство (обезболивающее)
Облегчающее лекарство (обезболивающее)
Среди бронходилататоров различают кратковременное и отдаленное действие:
Бета-2-симпатомиметики короткого действия
Их эффект проявляется быстро (в течение 3–10 минут), но длится недолго (около 3–5 часов). Они помогают при острых приступах, когда эффект должен начаться уже через несколько минут. Выпускается в виде спрея от астмы для ингаляций, эффект от которого наступает немедленно. Астматикам всегда следует иметь под рукой такой спрей, например с действующими веществами фенотерола, сальбутамола и тербуталина.
Лекарства короткого действия обычно не подходят для профилактики. Единственное исключение: Профилактика жалоб, возникающих во время занятий спортом. Например, перед уроком физкультуры можно вдыхать бета-2-симпатомимет короткого действия, чтобы на короткое время предотвратить приступ астмы в результате физической нагрузки.
Бета-2-симпатомиметики длительного действия
Они также вызывают расширение бронхов (в течение 3-10 минут), но их эффект длится дольше (до 12 часов). Симптомиметики длительного действия (с активными ингредиентами формотерол или салметерол) подходят для более поздних стадий астмы. Эти лекарства также можно временно использовать в виде спрея (дозированный аэрозоль или порошковый ингалятор) или в виде таблеток (например, Бамбутерол). Можно достичь хорошего или очень хорошего контроля астмы, особенно при комбинированном лечении.
Другие лекарства от астмы
Антихолинергические средства
Такие вещества, как бромид ипратропия, бромид окситропия или бромид тиотропия, оказывают бронхолитическое действие, подавляя спазматическое сокращение бронхиальных мышц. Однако они, как правило, действуют медленнее и менее эффективны, чем ингаляционные бета-2-симпатомиметики, и не имеют доказанного эффекта при длительном лечении астмы . Это означает, что они не оказывают никакого влияния на раннюю и позднюю аллергическую реакцию. Тем не менее, антихолинергические средства, используемые в сочетании с бета-2-симпатомиметиками быстрого действия, также обладают полезным взаимодействием. Побочные эффекты незначительны; иногда возникают сухость во рту и изменение вкуса.
Симптоматика Бета-2 в форме таблеток
Существуют также относительно быстродействующие лекарства в форме таблеток, например, для пациентов, которые не могут вдыхать. Однако их эффект медленнее и слабее, чем у ингаляционных бета-2-симпатомиметиков быстрого действия.
Кромон
Они подавляют активность специальных иммунных клеток, так называемых тучных клеток, которые инициируют воспалительные процессы и таким образом действуют как стабилизаторы тучных клеток. Стабилизаторы тучных клеток долгое время особенно рекомендовались для лечения детей, страдающих астмой. Сейчас от этого отказались. Одна из причин заключается в том, что детям приходится принимать их как минимум четыре раза в день, и им трудно с этим справиться. Кроме того, сейчас врачи сомневаются в его эффективности.
DNCG (динатрийкромоглициевая кислота)
Этот препарат применяется для ингаляций и оказывает противовоспалительное действие. Он подавляет высвобождение сигналов от тучных клеток, предотвращает чрезмерные защитные реакции и тем самым ослабляет сверхчувствительные бронхи. Только при длительном применении он может уменьшить симптомы и эпизоды ухудшения состояния. Однако при остром приступе он не оказывает никакого эффекта. Эффективность DNCG невозможно предсказать в отдельных случаях, и ее следует сначала наблюдать в ходе 6-недельного исследования терапии. Неблагоприятное побочное действие: периодический кашель .
Кетотифен
Этот активный ингредиент является одним из антигистаминных препаратов H1, что означает, что он подавляет тучные клетки и высвобождение гистамина . Таким образом, он подавляет раннюю аллергическую реакцию, а в высоких дозах - позднюю аллергическую реакцию, но не оказывает долгосрочного противовоспалительного эффекта. Благотворное воздействие особенно известно детям и юным аллергикам. Побочные эффекты: утомляемость в первые дни лечения, увеличение массы тела.
Антагонисты лейкотриенов
Ингибиторы лейкотриенов (антилейкотриены), такие как монтелукаст и зафирлукаст, принимают в форме таблеток. Они предотвращают сужение бронхов и противодействуют воспалению дыхательных путей, подавляя активность некоторых эндогенных воспалительных веществ (лейкотриенов). Таким образом, они подавляют раннюю и позднюю аллергическую реакцию и ослабляют гиперчувствительность бронхов. По способности облегчать симптомы (например, при лечении легкой астмы, астмы физической нагрузки и астмы лекарственного действия, вызванной применением ацетилсалициловой кислоты), они обычно уступают ингаляционным стероидам (ингаляционные глюкокортикостероиды = ИГКС). Однако они хорошо служат при длительной терапии (по одной таблетке один раз в день). Например, монтелукаст назначается, когда комбинация кортизона и бета-2-симпатомиметика недостаточна для контроля астмы, и он одобрен для детей в возрасте двух лет и старше с астмой 2 и 3 стадий. Побочные эффекты: Редко головная боль. В отдельных случаях длительное лечение приводило к воспалению кровеносных или лимфатических сосудов.
Недокромил
Это лекарство предназначено для ингаляций. Он подавляет воспалительные клетки и предотвращает спазматическое сокращение бронхов после контакта с возбудителем. Облегчает симптомы, улучшает функцию легких и подавляет гиперчувствительность бронхов. Эффект слабее, чем у местных (топических) стероидов. Нежелательные эффекты не известны.
Омализумаб
Это искусственно вырабатываемые антитела против собственных антител организма иммуноглобулина Е (Ig E). Они блокируют Ig E и тем самым предотвращают тревогу тучных клеток. Этот препарат вводят под кожу один или два раза в месяц (в количестве, которое зависит от массы тела и количества присутствующих антител IgE). Тормозит раннюю и позднюю аллергическую реакцию и тем самым снижает потребность в бета-2-симпатомиметиках и стероидах короткого действия (глюкокортикостероидах), уменьшает частоту обострений и улучшает качество жизни. Возможна комбинация со всеми другими лекарствами от астмы.
Препарат в первую очередь предназначен для пациентов в возрасте 12 лет и старше с тяжелой персистирующей астмой, которую невозможно удовлетворительно контролировать, несмотря на лечение ингаляционными кортикостероидами и бета-2-симпатомиметиками длительного действия. Омализумаб также используется при тяжелых аллергических симптомах (пищевая аллергия, сенная лихорадка) и при круглогодичной астме, вызванной неизбежными провоцирующими факторами (например, профессиональная астма), особенно если другие методы не позволяют взять заболевание под контроль. Нежелательный эффект: возможно снижение количества тромбоцитов в крови. Омализумаб нельзя применять при неаллергической астме, у детей и беременных женщин, а также при обострениях.
Теофиллин
Этот активный ингредиент расслабляет бронхиальную мускулатуру, но оказывает лишь умеренный бронхолитический эффект. Его эффект наступает медленнее и слабее, чем при применении бета-2-симпатомиметиков быстрого действия. С другой стороны, он оказывает также противовоспалительное и защитно-подавляющее действие (ослабляет позднюю астматическую реакцию) и защищает бронхи от раздражителей, приводящих к спазмам. Также известно благоприятное взаимодействие с бета-2-симпатомиметиками при длительном лечении. Препараты теофиллина обычно используются в виде таблеток с пролонгированным высвобождением, которые высвобождают свой активный ингредиент постепенно (замедленно = с задержкой) и, таким образом, поддерживают стабильно высокий уровень теофиллина в крови в течение нескольких часов.
Пошаговая схема лечения астмы
Пошаговая схема — это план лечения, включающий различные лекарства по отдельности или в комбинации, в зависимости от тяжести вашего заболевания. Он служит руководством и для врача, и для его пациента, т. е. своеобразным руководством по лечению. Как астматик, вы обычно не остаетесь на одном уровне заболевания на всю жизнь, а часто переходите на более высокий или более низкий уровень, в зависимости от активности заболевания, то есть тяжести и частоты ваших симптомов.
Пошаговый план основан на следующих принципах:
- Лечение зависит от текущей тяжести заболевания.
- Как только цель терапии достигнута, лечение прекращают на следующем более низком уровне.
- Бета-2-симпатомиметики короткого действия следует принимать только в случае необходимости.
- Лечение только бета-2-симпатомиметиками не рекомендуется, за исключением редких, легких симптомов (уровень 1).
- Длительную терапию проводят противовоспалительными препаратами (2-4 уровни).
- Вдыхание препарата предпочтительнее приема таблеток.
В зависимости от тяжести заболевания, т. е. в зависимости от стадии заболевания, на которой в данный момент находится больной, прием препарата осуществляется по определенному поэтапному плану. Лечение начинают либо с уровня, соответствующего текущей тяжести заболевания. Если назначенное здесь лекарство не приводит к контролю над заболеванием, необходимо перейти на следующий, более высокий уровень (принцип «ступенчатого повышения»). Другая возможность состоит в том, чтобы с самого начала перевести использование лекарств на следующий уровень, превышающий текущий уровень тяжести, например, если необходимо как можно быстрее достичь контроля над астмой . Как только лекарство подействует, план лечения может перейти на следующий уровень (принцип «понижения»).
Основной принцип: для наилучшего контроля астмы необходимо использовать как можно меньше лекарств. Поэтому лечение следует постепенно снижать после того, как заболевание остается стабильным в течение длительного периода времени. С другой стороны, одного критерия более высокой степени тяжести достаточно (см. клиническую картину: четыре уровня заболевания), чтобы отнести пациента к следующему более высокому уровню лечения. Если после 4 недель лечения улучшение не достигается, т. е. астму невозможно адекватно контролировать, пациента необходимо повторно обследовать с использованием более продвинутых методов.
Если активность вашего заболевания изменилась, т. е. ваши симптомы улучшились или ухудшились, вы можете отреагировать соответствующим образом и изменить использование вашего лекарства на основе пошагового плана, согласованного с вашим врачом (упрощенная версия, основанная на рекомендациях по лечению). Диагностика и лечение астмы), опубликованная пневмологов в 2005 г.). Однако в случае ухудшения состояния вы должны сначала убедиться, что вы правильно проводили ингаляцию, надежно принимали лекарство и уделяли достаточное внимание избеганию веществ, вызывающих аллергию, прежде чем менять лекарство на более высокий уровень.
Подводя итоги, о лечении по поэтапному плану можно сказать следующее :
Только пациенты со случайными или редкими симптомами (например, интермиттирующая астма, стадия 1) не нуждаются в базовом противовоспалительном лечении - например, после случайного контакта с аллергенами. Однако следует отметить, что даже на этой первой стадии могут возникать серьезные приступы ухудшения состояния.
Тяжелая персистирующая астма (4 стадия) обычно не поддается полному контролю. Целью терапии здесь является наилучший контроль астмы. Препарат монтелукаст может иметь дополнительные эффекты для пострадавших. Он уже одобрен в других странах для пациентов с тяжелой астмой, но еще не в Германии.
Лечение проводится на должном уровне, если:
Жалобы возникают несмотря на терапию.
необходимо принимать экстренные лекарства чаще, чем 3-4 раза в день
функция легких ограничена, несмотря на терапию
Длительную медикаментозную терапию сокращают, если оптимальный контроль астмы достигнут и поддерживается более трех месяцев. Затем дозу лекарства следует постепенно уменьшать, при этом врач внимательно следит за прогрессом с учетом любых возникающих симптомов, функции легких и других результатов анализов.
Если состояние ухудшается, можно пропустить несколько этапов.
Доказательства плохо скорректированного лечения
Если пациент слишком часто принимает бета-2-симпатомиметики быстрого действия, это указывает на то, что его терапия астмы не подобрана оптимально. Возможно, пренебрегли профилактическим лечением (кортизоновым спреем). Наконец, важной долгосрочной терапией ИГКС часто пренебрегают, когда у пациента отсутствуют симптомы. Однако только регулярный и надежный прием глюкокортикостероидов может гарантировать медленное исчезновение воспаления в дыхательных путях (только через несколько недель или месяцев). Функцию легких можно нормализовать только в долгосрочной перспективе при последовательной терапии.
Возникновение астмы, вызванной физической нагрузкой, также может указывать на то, что контроль астмы не является оптимальным. Тогда длительную терапию следует увеличить. В случае сезонной астмы лечение необходимо только в течение рассматриваемого сезона пыльцы – когда подсчет пыльцы завершен, чего обычно уже не бывает. Если при круглогодичной астме возникают эпизоды сезонного ухудшения, можно рассмотреть возможность использования аллерген-специфической иммунотерапии (гипосенсибилизации).
Примечание: информация из Интернета может дать вам общее представление, однако она не способна заменить консультацию врача.